目次
脊髄損傷(せきずいそんしょう)とは何か?
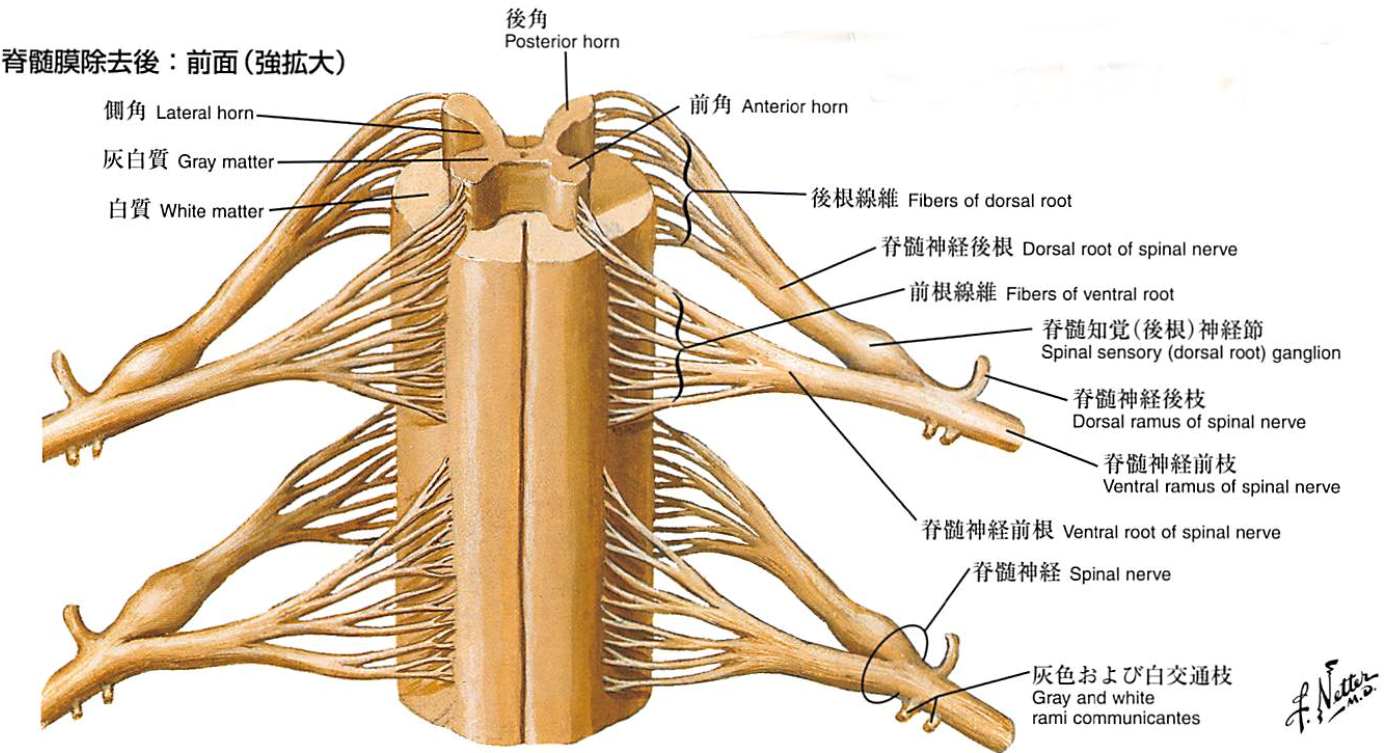 図 脊髄の解剖 (出典 ネッター解剖学アトラス 原書第4版)
図 脊髄の解剖 (出典 ネッター解剖学アトラス 原書第4版)
神経は、脳・脊髄からなる中枢神経と、神経根から手足の先まで分布する神経であり末梢神経の二つに分けられます。
中枢神経は神経は脳から下降し、脊椎の中のくだ(脊柱管)の中の脊髄と呼ばれる直径1cmほどの太い神経を通り、そこから神経根とよばれる枝がわかれ手足胴体の各部位に分布します。神経根が枝分かれする脊椎骨の部位により、頸髄、胸髄、
腰髄、仙髄、尾髄と呼ばれます。脊髄の下端は胸腰椎移行部と呼ばれる第一腰椎から第二腰椎の高位(背中の真ん中のあたり)にあり、円錐部と呼ばれます。脊髄下端の円錐部以遠は馬尾神経と呼ばれる細い細かな糸状の神経が走行します。
脊髄損傷とは、交通事故などの外力等を原因として脊髄神経に障害が起きる事です。
図 頚椎脱臼骨折による脊髄損傷のCT画像
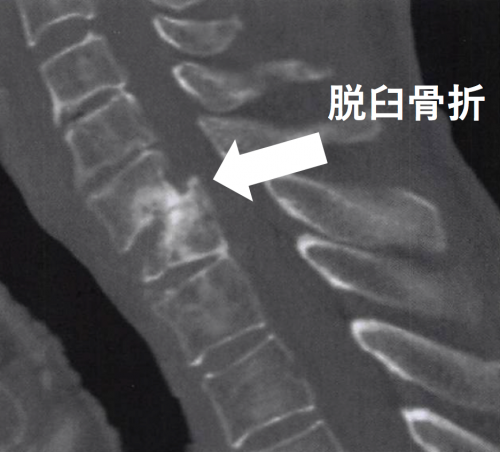 出典:OS NOW Instruction 脊椎・骨盤の外傷手技のコツ&トラブルシューティング より。画像を一部加工
出典:OS NOW Instruction 脊椎・骨盤の外傷手技のコツ&トラブルシューティング より。画像を一部加工
写真:正常の頚椎
中枢神経の組織では、神経鞘細胞ではなく神経膠細胞に取り囲まれているのが特徴です。対照的に末梢神経は、神経細胞から出ている線維の軸索が、神経鞘細胞と呼ばれる細胞に取り巻かれているのが特徴です。 末梢神経の損傷は回復しやすいが、脊髄損傷を始めとする中枢神経の損傷は回復しにくい。 この二つの細胞の性質の違いが損傷後の神経の再生能力の違いに
あらわれていると考えられます。
脊髄損傷と脊椎損傷の違い
脊椎損傷とは、脊柱を構成する椎骨がなんらかの骨折や脱臼などの損傷を受けることです。一方、脊髄損傷とは脊髄神経が
損傷することを指します。両者を合併することも多く、まとめて「脊椎脊髄損傷」と呼ぶこともあります。「脊損」という
略語は脊髄損傷の事を指すことが多いです。
脊髄損傷の原因と統計
交通事故や怪我などなんらかの外力が原因で損傷する場合と、腫瘍や炎症性疾患などの他の病気が原因で脊髄損傷を起こす
場合があります。 脊髄損傷に関する疫学調査としては、吉備高原医療リハビリテーションセンターから全国脊髄損傷データベースが公開されています。(http://www.kibirihah.johas.go.jp/003_reha/10_sekison_db.html)
原因としては、1位 転落、2位 交通事故、3位 歩行時の転倒、4位スポーツ、と続きます。
近年は交通事故による受傷の割合が減少し、転落と起立歩行時の転倒による受傷の割合が増加しています。理由としては、
飲酒運転の厳罰化、車両や交通システムの安全対策の進化、若年者の人口減により交通外傷が減ったこと、さらには高齢者の増加による軽微な外力による脊髄損傷が増加した事が考えられます。とはいえ、名古屋市は全国でも有数の交通事故多発都市で、市内だけで年間約2万名の負傷者と、約50名の死亡者が発生しています。(平成25年, )名古屋市民の約 118 人に 1 人が交通事故で死傷されているという厳しい状況が続いています。
年代別では、若年層ではスポーツや交通事故の割合が高く、高齢になるにつれて転落や起立歩行時の転倒の割合が高くなります。性別は男性が80-90%を占め、圧倒的に男性に多い外傷です。
交通事故による脊髄損傷の症状と後遺障害
脊髄損傷は、障害される高位に分布する神経によって多彩な症状を呈するのが特徴です。高位を示す場合、頸髄はC, 胸髄はT, 腰髄はL、仙髄はS、と略され、その後の数字が椎体の番号を示します。例えば「C5損傷 」と呼ぶ時は、第5頸髄高位の機能が残存し、第6頸髄以下の機能が障害されていることを意味します。
また、損傷の度合いにより完全型と不完全型に分かれます。「完全型」は損傷部で神経の機能が絶たれた状態で、不完全型は神経の機能が一部残存しています。完全型の場合は障害部位より下位の神経機能がすべて傷害されます。それぞれの脊髄高位の障害と機能をまとめました。(表)
脊髄障害の高位と、機能の予後
| 残存高位 | 残存する筋・機能 | 日常生活・自助具 |
| C2,3 | 胸鎖乳突筋、頭部の動き | 全介助、人口呼吸、電動車椅子 |
| C4 | 僧帽筋、肩甲骨の拳上 | 全介助、電動車椅子 |
| C5 | 三角筋、上腕二頭筋、肩関節運動、肘関屈曲・回外 | 自助具による食事、他は介助。平地は車椅子 |
| C6 | 大胸筋、長橈側手根伸筋、肩関節内転、手関節伸展 | 移乗、寝返り、車椅子の駆動 |
| C7 | 肘の伸展 | 床上移乗自立、更衣自立、自動車運転 |
| C8~T1 | 指の屈曲 | 車椅子上ADL自立 |
| T6 | 上部背筋 | 実用的車椅子移動、装具と松葉杖で歩行 |
| T12 | 腹筋 | |
| L2 | 股関節屈曲 | |
| L3 | 膝関節伸展 | |
| L4 | 足関節背屈 | 短下肢装具、歩行可能 |
| L5 | 母趾伸展 | |
| S1 | 足関節底屈 |
(参考文献、田島文博, 他. 脊髄外科. 2016. 30(1)50-57)
障害された脊髄高位より下位の神経が分布する部位の感覚機能が障害され、感覚麻痺、 しびれ・痛みが起きます。
運動麻痺、感覚麻痺の他にも、自律神経障害、排便・排尿障害(膀胱直腸障害)、便秘、褥瘡、体温調節障害、起立性低血圧、痙性、性機能障害等々の多彩な症状があらわれます。
脊髄障害による運動麻痺、感覚麻痺、膀胱直腸障害が残った場合、自賠責保険の後遺障害として認定される場合があります。信頼できる弁護士に相談の上、主治医に障害の程度を判定してもらい、診断書を書いてもらいましょう。
脊髄損傷の検査
●徒手筋力測定
診察により、筋力や神経の以上による病的反射の有無を調べます。
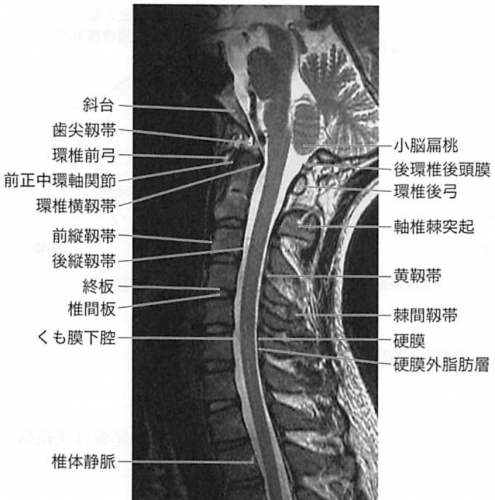
●MRI(磁気共鳴映像法)
脊髄の圧迫の状態、靭帯や血腫の状態を見ます。脊髄損傷が起きた部位はMRIの信号の変化が現れます。
脊髄空洞症と呼ばれる、脳と脊髄を循環している脳脊髄液の流れが滞ることで脊髄に空洞ができる合併症があり、MRIで詳しく調べる事ができます。
●レントゲン、CT(コンピューター断層撮影)
神経以外の合併する損傷(骨折、脱臼)を詳しく調べるために行います。
脊髄損傷の治療法
残念ながら一旦損傷した脊髄神経を回復させる方法は未だにわかっていません。現在行われている治療は合併症を防ぐことと、リハビリによって残された機能を活用して日常生活を送れるようにすることに主眼が置かれています。
●手術治療
交通事故による脊髄損傷の多くは、脊椎の骨折や脱臼(脊椎損傷)を伴います。早期に手術をして脊椎を安定化させることにより、除痛と早期のリハビリを行い、褥瘡を始めとする合併症を予防することが期待されます。神経の圧迫を解除して、さらなる脊髄損傷の悪化を予防する場合もあります。
●薬物治療
ステロイド大量療法
脊髄損傷後の炎症細胞の浸潤などによる二次損傷の予防を主たる目的として行われ来ました。具体的には、早期前臨床試験では、ステロイドが損傷した脊髄に大きな有益な効果を有することが示されました。ステロイドの一種であるメチルプレドニゾロンは、脊髄神経フィラメントタンパク質の喪失を防ぎ、ニューロン興奮性およびインパルス伝導を促進し、血流を改善し、Na + K + -ATPアーゼ活性を増強し、脂質過酸化を減少させ、虚血誘導組織損傷を防止します。
1997年、NASCISⅢと呼ばれる臨床試験で 、初回量としてメチルプレドニゾロン(商品名ソルメドロール) 30mg/kgを15分かけて投与し、45分待った後に、受傷後3時間以内の症例ではさらに5.4mg/kg/hrを24時間投与、受傷後3〜8時間の症例では同量を48時間投与することで効果があったと報告されました(参考文献 Bracken, et al. JAMA: 1997, 277(20);1597-604)。
僕自身が名古屋市内の急性期病院で研修していた頃の経験(2005年頃)では、まだステロイド大量投与は救急の現場で行われていました。たしかに交通事故で完全頸髄損傷を起こした患者さんにステロイドを投与し、その後麻痺が部分的に改善した事がありました。しかし、脊髄損傷の自然経過で麻痺が改善することも多く、この経験だけではステロイドの効果があったと判定することは難しいです。
僕の担当した患者さんは幸いステロイドに関連した合併症は起きませんでしたが、ステロイドを大量に投与すると消化管出血、感染症、糖尿病といった重篤な合併症を引き起こすことがあります。
合併症の危険性を犯してまでステロイドを投与することが妥当であるかどうかに関してはいまだに結論が出ていません。
リハビリテーション
脊髄損傷を受傷した後、なるべく早期にリハビリテーションを開始します。リハビリテーションの目的は残存機能を活用・強化することで日常生活機能を向上させることです。
また、早期にリハビリテーションを行い離床をすすめることで合併症の危険を減らすことができます。リハビリテーション医、理学療法士、作業療法士が連携してリハビリを行います。
脊髄損傷後のリハビリは長期に渡ります。通常は急性期の病院の治療が終わった後、リハビリテーション病院に転院してリハビリを継続します。
脊髄損傷に対するロボットスーツHALを用いたリハビリテーション
2016年CYBERDYNE株式会社が開発したロボットを用いたリハビリテーション装置が一部の脊髄疾患による歩行運動障害を対象に保険が適応されました。(厚生労働省ホームページ http://www.mhlw.go.jp/file/05-Shingikai-12404000-Hokenkyoku-Iryouka/0000110416.pdf)
リハビリの際に 装着し、 生体電位信号に基づき下肢の動きを助けつつ歩行運動を繰り返すことで、脊髄および脳神経に運動のinteractive biofeedbackとよばれる作用を起こし、歩行機能が改善される効果が期待されています。実際に「動いた」という感覚のフィードバックを再び人の脳へ戻すことが、機能改善促進の原理と考えられています。
ドイツではすでに脊髄損傷後のリハビリに対する保険適応が認められました。国内では 現在のところ(2017年12月)脊髄損傷後の麻痺に対する保険適応はありませんが、今後適応の拡大が期待されます。
名古屋市内の整形外科に勤務していた際に、 原因不明の脊髄損傷の治療をした患者様がみえました。その際にHALの治療が選択肢にあがり、CYBERDYNE株式会社に問い合わせることで、名古屋近辺で実施可能な病院を調べる事ができました。
交通事故後の脊髄損傷でも病院によっては自費診療で治療を受けられる可能性がありますので、各施設にお問い合わせ下さい。
今後の実用化が期待される再生医療
脊髄損傷に関する新規治療法がしばしばニュースで報じられます。しかしながらその多くは 動物実験に関する報道です。動物実験による研究は実際の臨床応用からはほど遠いものです。実際にヒトを対象とした研究(臨床研究といいます)はとても限られています。。こちらに、現在実施されているヒトを対象とした臨床研究を紹介します。
iP S細胞を用いた細胞移植
ヒト由来のiPS細胞から神経前駆細胞脊髄の損傷部分に手術で移植し機能回復を目指します。2018年の手術を目指しています。
2017年2月10日付け日経新聞 「iPSで神経再生に挑む 慶大、脊髄損傷治療で臨床へ 」https://www.nikkei.com/article/DGXLASDG10H8Q_Q7A210C1CR8000/
RGM抗体を用いた脊髄損傷の治療
傷ついた神経の修復を妨げるRGMというたんぱく質に対する抗体医薬品の治験が大阪大学で計画されています。
2017年12月25日付読売新聞 「脊髄損傷の新薬治験、阪大など2019年から」
骨髄間葉系細胞医療法
自分の骨髄の中にいる再生能力の高い細胞を採取しこれをもとに製剤を作成し投与する方法です。 札幌医大の方法では点滴で投与します。札幌医科大学で治験を行っていましたが現在(2017年12月)は新規患者の募集をしていません。
札幌医科大学再生医療治験 http://web.sapmed.ac.jp/saisei/medicine.html
骨髄由来単核球細胞を用いた治療
大阪市の北野病院にて実施されている治療法です。現在(2017年12月)、治験(第Ⅱ相試験)が行われています。札幌医大の方法と同様に、骨髄由来の細胞を用います。こちらの治療法は脳脊髄液内に注入する方法で投与します。
北野病院 形成外科 鈴木義久先生のサイトhttp://www.kitano-hp.or.jp/etcproject/keisei/kenkyu_keisei/index.html
ベトナムでは交通システムが未整備で未だにバイクが移動手段の中心です。そのため、交通事故による脊髄損傷が多発しています。以前名古屋大学を訪問していたベトナム人整形外科医と話した際、交通外傷による手術に明け暮れていると言っていました。ベトナムでは最近になりようやくヘルメットが義務化され普及が始まったところです。その為、致死的な頭部外傷が減った代わりに、逆に生存者の脊髄損傷が増えています。
北野病院の鈴木先生は、そのベトナムでも脊髄損傷の臨床研究を実施されています。
2016年9月22日付け日経新聞 「脊髄損傷の再生医療 ベトナムで臨床研究 大阪の北野病院など 」https://www.nikkei.com/article/DGXLASHD21H32_R20C16A9LDA000/
その他にも 人工多能性幹細胞、胚性幹細胞、肝細胞増殖因子(慶応大学)、顆粒球コロニー刺激因子(千葉大学)の臨床研究が行われています。